
Alle iLive-inhoud wordt medisch beoordeeld of gecontroleerd op feiten om zo veel mogelijk feitelijke nauwkeurigheid te waarborgen.
We hebben strikte richtlijnen voor sourcing en koppelen alleen aan gerenommeerde mediasites, academische onderzoeksinstellingen en, waar mogelijk, medisch getoetste onderzoeken. Merk op dat de nummers tussen haakjes ([1], [2], etc.) klikbare links naar deze studies zijn.
Als u van mening bent dat onze inhoud onjuist, verouderd of anderszins twijfelachtig is, selecteert u deze en drukt u op Ctrl + Enter.
Dubbele baarmoeder
Medisch expert van het artikel
Laatst beoordeeld: 04.07.2025
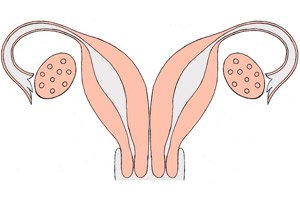
Een dubbele baarmoeder is een zeer zeldzame aangeboren afwijking. Het is een ontwikkelingsstoornis van het voortplantingsorgaan, dat tijdens de ontwikkeling gepaard raakt door embryogenetische non-fusie van de buizen van Müller. Een dubbele baarmoeder heeft twee afzonderlijke baarmoederhalsen en soms zelfs een dubbele vagina: elk van de baarmoeders is voorzien van een hoorn die verbonden is met de eileider en "kijkt" naar de corresponderende eierstok.
Vrouwen met een dubbele baarmoeder beseffen hun "bijzonderheid" niet altijd, aangezien de afwijking zich mogelijk niet klinisch manifesteert en een zwangerschap zeer waarschijnlijk is. Als de aandoening problemen veroorzaakt met de reproductieve gezondheid, kiezen ze voor een operatie - de enige manier om de pathologie te corrigeren.
Epidemiologie
Een dubbele baarmoeder is een aangeboren afwijking van het voortplantingsmechanisme. Deze aandoening treedt op als gevolg van een volledig gebrek aan verbinding tussen de buizen van Müller in de middellijn, waardoor twee afzonderlijke baarmoederorganen met een vaginaal septum ontstaan. Deze afwijking wordt als zeldzaam beschouwd: de incidentie varieert van 1:1000 tot 1:30000 (volgens statistische gegevens verzameld in de Verenigde Staten is de incidentie 1 geval per 3000 vrouwen).
Elke gevormde baarmoeder is verbonden met een eileider en een bijbehorende eierstok.
Een tweelingzwangerschap, waarbij de foetus zich in een aparte baarmoeder ontwikkelt, komt bij patiënten bij wie een dubbele baarmoeder is vastgesteld, bijzonder zelden voor. De frequentie bedraagt 1 op de 1 miljoen.
Een zwangerschap met een dubbele baarmoeder wordt als zeer waarschijnlijk beschouwd, mits er geen andere reproductieve aandoeningen zijn. Volgens statistieken wordt onvruchtbaarheid waargenomen bij 12-30% van de patiënten en varieert de frequentie van een miskraam tussen 30 en 80%, met een vroeggeboortefrequentie van ongeveer 28 procent. Het is nog niet duidelijk of dergelijke indicatoren alleen het gevolg zijn van een orgaanafwijking, of dat een dubbele baarmoeder gepaard gaat met morfofunctionele insufficiëntie en een falen van het hypothalamus-hypofyse-ovariumhormoonmechanisme, evenals een stoornis in de vorming van het foetoplacentale systeem.
Gestosis tijdens de zwangerschap wordt vastgesteld bij ongeveer 10% van de vrouwen met een dubbele baarmoeder, een afwijkende positie van de foetus werd vastgesteld in 15-20% van de gevallen. Een hoge frequentie van chirurgische bevalling (keizersnede) wordt ook opgemerkt - in 45% van de gevallen. Foetale hypotrofie werd vastgesteld in 27% en een laag geboortegewicht in 15% van de gevallen.
Volgens deskundigen hebben vrouwen met een afwijking vaker last van een hoge bloeddruk tijdens de zwangerschap en komt pre-eclampsie twee keer zo vaak voor als bij andere zwangere vrouwen met een normale baarmoeder.
Oorzaken tweelingbaarmoeder
Het urogenitale stelsel als geheel wordt tijdens de intra-uteriene periode gevormd vanuit één embryonale schakel, waardoor elke verstoring ervan de hoofdoorzaak kan zijn van de vorming van meerdere defecten tegelijk. Zo wordt een dubbele baarmoeder vaak aangetroffen in combinatie met andere aangeboren afwijkingen van het urogenitale stelsel. Een dergelijk probleem kan zich voordoen in de volgende gevallen:
- bij genetische aandoeningen;
- bij ernstige zwangerschap (langdurige dreiging van een miskraam, gestosis, gebrek aan voedingsstoffen, intra-uteriene infectie van de foetus);
- langdurige intoxicatie tijdens de zwangerschap (bijvoorbeeld door drugsgebruik, beroepsintoxicatie, enz.);
- complexe systemische ziekten bij de aanstaande moeder.
In veel gevallen kan de werkelijke oorzaak van de overtreding niet worden vastgesteld.
Hazel Johnson en de dubbele baarmoeder
Een dergelijke afwijking als een dubbele baarmoeder heeft altijd bestaan. Er is echter veel aandacht voor het probleem gekomen nadat het verhaal van Hazel Johnson, een vrouw uit High Wycombe (VK), bij wie een volledige verdubbeling werd vastgesteld, openbaar werd gemaakt. Hazel nam deel aan een populair programma op de ITV-zender, waar ze het hele land over haar eigenaardigheid vertelde. Ze wees er onder andere op dat ze zich er prima bij voelt en praktisch geen last heeft van de afwijking. Het enige probleem is het begin van de menstruatiecyclus, die moeilijker is dan normaal.
Artsen onderzochten de patiënte en concludeerden dat er geen noodzaak was voor chirurgische correctie van het defect bij Hazel. Als de vrouw echter zwanger wil worden, zal ze constant onder toezicht van specialisten moeten staan, met name vanwege de geringe omvang van de dubbele inwendige geslachtsorganen. Een keizersnede wordt aanbevolen.
Risicofactoren
Tot de meest voorkomende risicofactoren behoren:
- blootstelling aan beroepsrisico's tijdens de zwangerschap van een vrouw;
- slechte gewoonten (alcoholgebruik, roken, drugsverslaving);
- virale infecties tijdens de zwangerschap (griep, toxoplasmose, rodehond);
- bedwelmende effecten van medicijnen.
Er zijn aanwijzingen voor een mogelijke genetische aanleg voor de ontwikkeling van afwijkingen aan de voortplantingsorganen. Zo werd vastgesteld dat het risico op het ontwikkelen van een dubbele baarmoeder groter was in families waar eerder gevallen van andere ontwikkelingsafwijkingen waren geregistreerd, zoals bijvoorbeeld een verdubbeling van de nieren, hypoplasie, enz.
Risicofactoren tijdens de zwangerschap zijn onder meer:
- acute virale luchtweginfecties in het eerste trimester van de zwangerschap;
- het nemen van hormonale geneesmiddelen of niet-steroïde ontstekingsremmende geneesmiddelen, salicylaten;
- gestosis.
Vrouwen die risico lopen, hebben behoefte aan grondige prenatale diagnostiek, de invoering van rationele zwangerschapsmanagementstrategieën en tijdige detectie van aandoeningen.
Pathogenese
Op pathogenisch vlak worden verschillende vormen van ontwikkeling van een dubbele baarmoeder onderscheiden:
- Volledige duplicatie, waarbij er zowel twee baarmoederorganen als twee vagina's zijn die niet met elkaar verbonden zijn.
- Onvolledige duplicatie houdt in dat er twee baarmoederorganen en twee vagina's zijn, die op een bepaalde plaats gescheiden zijn door een spiervezelachtig membraan.
- Een volledige duplicatie met één vagina, waarin zich twee baarmoederorganen en twee baarmoederhalsen bevinden, maar één vagina.
- Uterusduplicatie met één baarmoederhals en vagina.
- Uteriene verdubbeling, waarbij er sprake is van één volwaardig orgaan en één rudimentair (onderontwikkeld) orgaan.
- Bicornuate baarmoeder, gedeeltelijk verdeeld in twee zones.
- Zadelvormige baarmoeder met een misvormde fundus zonder deling van het orgaan.
- Één baarmoeder, gescheiden door een tussenschot (gedeeltelijk of volledig).
Het bicornuate voortplantingsorgaan met een gedeeltelijk overlappend binnenvlies (de zogenaamde uterus subseptis) is verdeeld in twee helften die met elkaar in verbinding staan in de cervicale regio. Het vlies kan in grootte variëren. Dit defect wordt geassocieerd met onvoldoende resorptie van de verbinding van de buizen van Müller.
Bij een volledig septummembraan (uterus septis) is de gehele inwendige baarmoederholte omheind en ontstaan er twee van elkaar geïsoleerde delen: van de fundus tot het inwendige os.
Het dubbele (gedeelde) lichaam en de gemeenschappelijke cervix (uterus bicollis unicollis) zijn een paar gescheiden baarmoederholtes die een gemeenschappelijk cervixkanaal delen.
Een dubbel lichaam met een atrofische of atretische verandering in één hoorn moet worden onderscheiden van een aangeboren afwijking in de ontwikkeling van het baarmoedergedeelte en de posttraumatische vergroeiing van de holte ervan.
De vorming van een bicornuate uterus met een atretische inwendige holte is te wijten aan het niet-versmelten van de buizen van Müller en de versmelting van hun lumen. Het voortplantingsorgaan zelf heeft een krachtige structuur, of heeft een aparte kleine holte in het gebied van één hoorn. [ 1 ]
Symptomen tweelingbaarmoeder
De meeste patiënten met een dubbele baarmoeder vertonen geen pathologische symptomen: ze hebben een normale en regelmatige maandelijkse cyclus, hoewel de menstruatiebloeding soms heviger is. Bij een volledige verdubbeling van het orgaan en een dubbele vagina treden problemen op in de intieme sfeer. [ 2 ]
Bij sommige vrouwen worden de symptomen pas later ontdekt, met name problemen die verband houden met de bevruchting en het dragen van een kind kunnen zich voordoen:
- dreigende miskraam gedurende de gehele zwangerschap;
- spontane beëindiging van de zwangerschap in een vroeg stadium;
- late miskramen;
- vorming van een gewoonte-miskraam;
- vroeggeboorte;
- onvruchtbaarheid.
Bij een rudimentair tweede baarmoederorgaan kunnen zich problemen voordoen die verband houden met de verslechtering van de uitstroom van menstruatiebloed:
- pijn in de onderbuik, die tijdens de menstruatie verergert;
- zwelling van de buik, gevoel van druk en uitzetting.
Als het rudimentaire gedeelte verbonden is met de baarmoederhals, kunnen de volgende symptomen optreden:
- bloedverlies een paar dagen voor de menstruatie en een paar dagen erna;
- hevige menstruatiebloedingen.
In een dergelijke situatie neemt het risico op een buitenbaarmoederlijke zwangerschap toe. Daarnaast is het ontstaan van genitale endometriose mogelijk, wat gepaard gaat met de volgende symptomen:
- bloederige afscheiding in het midden van de maandelijkse cyclus;
- toenemende zwakte, vermoeidheid;
- algomenorroe;
- bekkenpijn;
- problemen met zwanger worden;
- hypermenorroe;
- onregelmatigheid van de maandelijkse cyclus;
- pijn en ongemak tijdens en na geslachtsgemeenschap.
Vaak vermoedt de patiënt niet eens dat ze zo'n kenmerk heeft - een dubbele baarmoeder. De vrouw leeft een normaal leven, trouwt, raakt zwanger en baart een kind. In de meeste gevallen verloopt alles zonder specifieke symptomen. Er kunnen problemen ontstaan als het niet alleen om een dubbele baarmoeder gaat, maar ook om een dubbele vagina.
Sommige patiënten hebben last van buitengewoon hevige en ongemakkelijke menstruaties: een dergelijke stoornis kan aanleiding zijn om een arts te raadplegen, wanneer een ontwikkelingsafwijking wordt geconstateerd.
De veranderde configuratie van het orgaan in een dubbele baarmoeder kan de functionaliteit van andere nabijgelegen organen negatief beïnvloeden: de vrouw voelt dat er iets mis met haar is. Het ongemak kan zowel fysiek zijn (buikpijn, een gevoel van opgeblazenheid en druk) als psychisch (als de patiënte op de hoogte is van haar eigenaardigheden). Veel mensen associëren een dubbele baarmoeder ten onrechte met vrouwelijke minderwaardigheid, ontoereikendheid, de onmogelijkheid om moeder te worden en een gezin te stichten. De psychologische stemming van patiënten is erg belangrijk voor een conceptie: als je jezelf van tevoren voorbereidt op een mislukking, kan een conceptie uitblijven (zoals overigens bij vrouwen met een normale baarmoeder). Problemen met de zwangerschap kunnen ook optreden bij gelijktijdige aandoeningen, zoals ovariële hypofunctie, hormoontekort, enz. Een dubbele baarmoeder is een zeldzame aandoening, maar het komt nog zeldzamer voor dat één of beide baarmoeders onderontwikkeld zijn.
Dubbele baarmoeder en zwangerschap
In de meeste gevallen vormt een dubbele baarmoeder geen belemmering voor het verwekken van een kind – maar alleen op voorwaarde dat er geen afwijkingen zijn aan de andere voortplantingsorganen.
Wanneer een vrouw zwanger wordt, kan zij met de volgende problemen te maken krijgen:
- spontane beëindiging van de zwangerschap;
- vroeggeboorte;
- atypische positie van de foetus;
- hevige postpartumbloedingen.
Meestal is bij een dubbele baarmoeder slechts één van de baarmoederorganen volledig voorbereid op de conceptie en zwangerschap, terwijl het tweede orgaan wat zwakkere kenmerken heeft – het kan worden geclassificeerd als een rudimentair orgaan. Het is opmerkelijk dat naarmate de zwangerschap vordert, dit "rudiment" ook begint te groeien, wat ongeveer tot de vijfde maand duurt, wat gepaard gaat met een verhoogde hormonale activiteit.
Voor de meeste patiënten vormt een dubbele baarmoeder geen gevaar, heeft deze geen nadelige invloed op de voortplantingsfunctie en is er geen medische interventie nodig. Een zwangerschap dient echter onder regelmatig medisch toezicht te verlopen om complicaties en aandoeningen tijdens de zwangerschap te voorkomen.
Als er een spontane abortus optreedt, wordt een spoedcurettage van zowel het eerste als het tweede orgaan uitgevoerd. [ 3 ]
In uitzonderlijke gevallen werd een zwangerschap in twee baarmoeders tegelijk waargenomen: in zo'n geval beviel een vrouw eerst van één kind, en enkele weken later van een tweede.
De noodzaak tot medische zwangerschapsafbreking komt in de volgende gevallen aan de orde:
- als het embryo niet goed vastzit (bijvoorbeeld aan het tussenschot tussen de baarmoeder en de baarmoeder);
- bij hypoplasie van het baarmoederslijmvlies;
- bij baarmoederhalsinsufficiëntie;
- wanneer een embryo zich ontwikkelt in een rudimentair orgaan dat niet geschikt is voor implantatie. [ 4 ]
Complicaties en gevolgen
De aanwezigheid van een dubbele baarmoeder leidt soms tot diagnostische fouten. Daardoor worden onjuiste behandelingen voorgeschreven, waaronder onterechte chirurgische ingrepen zoals appendectomie, tubectomie, verwijdering van aanhangsels, cervixkanaal en vaginale bougies.
Andere onaangename gevolgen kunnen zijn:
- problemen met intimiteit (onaangename sensaties, enz.);
- ophoping van menstruatiebloed in het rudimentaire deel van de baarmoeder;
- infectieuze processen (vorming van etterende holten in de inwendige geslachtsorganen);
- moeilijkheden bij het baren van een kind (spontane miskramen, vroeggeboortes);
- moeilijkheden bij het zwanger worden (onvruchtbaarheid).
Diagnostics tweelingbaarmoeder
De belangrijkste diagnostische methoden waarmee een dubbele baarmoeder kan worden vastgesteld, zijn de volgende:
- echografie (bij voorkeur transvaginaal);
- hysteroscopie, hysterosalpingografie;
- magnetische resonantie beeldvorming;
- laparoscopie.
De eerste fase van de diagnostiek omvat meestal toegankelijkere procedures: echografie en magnetische resonantiebeeldvorming (MRI). Maar endoscopieën in de vorm van laparoscopie en hysteroscopie zijn geschikt als diagnostiek en behandeling van de ziekte gecombineerd moeten worden. In dat geval is het niet alleen mogelijk om de afwijking op te sporen, maar soms ook om de niet-functionerende rudimentaire hoorn te verwijderen.
Instrumentele diagnostiek in de vorm van echografie en magnetische resonantiebeeldvorming wordt beschouwd als de meest informatieve, veilige en toegankelijke. Deze methoden stellen het lichaam niet bloot aan straling, maar maken het mogelijk om nauwkeurige anatomische veranderingen in de voortplantingsorganen vast te stellen. Bij een volledige verdubbeling worden tijdens MRI-diagnostiek twee geïsoleerde baarmoederorganen in beeld gebracht, waarvan elk een eileider met een eierstok, twee geïsoleerde cervixen en twee vagina's (compleet vaginaal septum) bevat. Twee cervixen en vagina's hebben nauw contact met de wand. Zowel de baarmoederorganen als de vagina's kunnen van elkaar gescheiden zijn door de blaas en/of het rectum, of elkaar raken door de wanden. Een dubbele baarmoeder kan anatomisch en fysiologisch volledig zijn, of een onderontwikkelde tweede helft hebben. Met behulp van T2-gewogen onderzoek is het mogelijk om de verschillende lagen van de baarmoeder te onderscheiden, afhankelijk van de signaalintensiteit:
- De centrale hyperintense laag komt overeen met het endometrium en het slijmvlies dat de baarmoederholte bekleedt.
- Een smalle laag grenzend aan de centrale laag, ook wel overgangsgebied genoemd.
- De buitenste laag is het myometrium, dat een gemiddelde signaalintensiteit heeft.
Als aanvullende onderzoeken worden aan de patiënt laboratoriumonderzoeken voorgeschreven:
- algemeen bloedonderzoek;
- algemene urineanalyse;
- coagulogram;
- biochemische bloedtest (ureum, creatinine, totaal eiwit, glucose);
- hormonale studies.
De behoefte aan behandeling wordt in de eerste plaats bepaald door de aanwezigheid van klachten van de patiënt. De arts moet informatie inwinnen over de kwaliteit van het seksleven van de vrouw, of er pogingen tot zwangerschap zijn geweest, of er andere problemen met het urogenitale stelsel zijn (ziekten, operaties, abortussen, miskramen, enz.). De kwaliteit van de menstruatiefunctie wordt noodzakelijkerwijs geanalyseerd, waarbij de volgende vragen worden opgehelderd:
- periode van het begin van de eerste menstruatie (op welke leeftijd);
- regelmaat van de maandelijkse cyclus;
- hevige bloedingen;
- pijn aan het begin van de menstruatie;
- cyclusduur;
- de aanwezigheid van vaginale afscheiding in het midden van de cyclus.
Daarnaast wordt er een onderzoek verricht in een gynaecologische stoel, een bimanueel vaginaal onderzoek (noodzakelijk voor palpatie van de grootte van de inwendige geslachtsorganen, hun relatie, de toestand van de ligamenten, de beweeglijkheid van de aanhangsels, pijn, enz.). [ 5 ]
Differentiële diagnose
Tegenwoordig bestaan er talloze moderne methoden om inwendige organen te visualiseren. Desondanks kan de diagnose van een dubbele baarmoeder lastig zijn, wat leidt tot een onjuiste herkenning van de pathologie. Volgens statistieken leiden onjuiste diagnoses en daarmee onjuist voorgeschreven therapieën voor een dubbele baarmoeder in ongeveer 30% van de gevallen tot onterechte chirurgische ingrepen. Om dit te voorkomen, adviseren specialisten om bij een vermoeden van orgaanverdubbeling verplicht een MRI-scan uit te voeren. Deze scan maakt een nauwkeurigere differentiatie van aandoeningen mogelijk en geeft veel meer informatie over de bestaande pathologie.
De grootste moeilijkheden bij de differentiële diagnose ontstaan bij baarmoederafwijkingen zoals volledige verdubbeling, bicornuaat, aanwezigheid van een septum en zadelvormige baarmoeder.
Hysteroscopie en hysterosalpingografie kunnen worden gebruikt om een afwijking te vermoeden. Deze methoden zijn echter niet altijd toepasbaar, voornamelijk vanwege hun invasieve karakter: dergelijke procedures worden niet gebruikt bij kinderen en jonge meisjes die nog nooit geslachtsgemeenschap hebben gehad. Bovendien geven hysteroscopie en hysterosalpingografie alleen een beeld van de interne contouren van de orgaanholte, en deze informatie is onvoldoende voor differentiële diagnose. De externe contouren kunnen worden onderzocht met behulp van laparoscopie, maar deze methode is eveneens invasief. [ 6 ]
Onder de niet-invasieve methoden voor betrouwbare interpretatie van pathologie worden echografie en magnetische resonantiebeeldvorming gebruikt, waarmee zowel de interne als externe baarmoedercontouren kunnen worden beoordeeld. Omdat transvaginale echografie optimaal is, is deze procedure gecontra-indiceerd bij kinderen en meisjes vóór aanvang van de seksuele activiteit. Daarom wordt vaak de voorkeur gegeven aan MRI, met een analyse van de configuratie in een T2-gewogen beeld in een standaardvlak (coronaal, getekend langs de as van het baarmoederlichaam). Voor verdere differentiatie worden de interstitiële delen van de eileiders gebruikt als controlepunten om een lijn tussen de eileiders te tekenen.
Met wie kun je contact opnemen?
Behandeling tweelingbaarmoeder
Behandeling is niet nodig als de dubbele baarmoeder geen problemen veroorzaakt met de voortplantings-, seksuele en menstruele functie, en geen complicaties of aandoeningen van andere organen vertoont. Een speciale behandeling is vereist als de afwijking gepaard gaat met ophoping van menstruatiebloed in de holtes van de voortplantingsorganen. Deze pathologie wordt gekenmerkt door hevige pijn, vooral bij het begin van een nieuwe menstruatiecyclus. Sommige vrouwen ontwikkelen infectieuze complicaties in de vorm van de vorming van purulente ontstekingshaarden.
Chirurgische behandeling is noodzakelijk als de patiënt problemen heeft op seksueel gebied, met de conceptie en het krijgen van een kind. Het type en de complexiteit van de ingreep hangen af van het specifieke defect en de ernst ervan. In dit geval is een operatie de enige manier om de pathologie te corrigeren. Chirurgen gebruiken meestal minimaal invasieve technieken, waaronder lasertechnologie en coagulatie. Een van de meest voorkomende operaties is hysteroresectoscopie, waarbij de arts het septum verwijdert dat het orgaan in tweeën deelt.
In het algemeen zijn er de volgende indicaties voor een chirurgische ingreep:
- abnormale structuur van de vagina die het normale seksleven verstoort;
- gesloten rudimentaire tweede baarmoeder;
- onderontwikkelde tweede baarmoeder, met een grote kans op het ontwikkelen van een buitenbaarmoederlijke zwangerschap;
- herhaalde miskramen;
- baarmoedertussenschot;
- combinatie van een dubbele baarmoeder en andere urogynaecologische afwijkingen en pathologieën.
Bij menstruatiebloedingsstoornissen worden de vaginawanden gedisseceerd, wordt contact gemaakt tussen de "werkende" en de gesloten holte, wordt de ophopingsplaats geopend en gedraineerd en vindt vaginale desinfectie plaats. Tijdens een laparoscopie wordt de uteruslokalisatie uitgevoerd, wordt de holte geleegd en wordt de buikholte gedesinfecteerd.
Vaginale aplasie is een indicatie voor het gebruik van colpoelogatie (bougienage) en colpopoiese (kunstmatige vorming van het vaginakanaal uit het weefsel van de uterorectale sereuze bursa).
Als bij een vrouw een dun intra-uterien septum wordt vastgesteld, is het optimaal om de Tompkins-operatie uit te voeren, die de vorming van een goede baarmoederholte mogelijk maakt. [ 7 ]
Een onvolledig maar dicht septum is een indicatie voor de Jones-operatie. Om één holte in het orgaan te creëren, verricht de chirurg een gedeeltelijke wigvormige excisie van het membraan, waarna hij de resterende delen disseceert. Hierdoor ontstaat een voldoende grote baarmoederholte met behoud van het endomyometrium.
Een bicornuate uterus met een lage hoornfusie is een indicatie voor de Strassmann-operatie. Bij een hoge of gemiddelde fusie wordt het baarmoederlichaam onder de hoornfusiezone gedissecteerd, waarna de holtes van de eerste en tweede hoorn worden geopend. Deze interventiemethode bevordert het herstel en vermindert het operatietrauma.
Bij volledige verdubbeling wordt een tweefasenbewerking uitgevoerd, bestaande uit de volgende stappen:
- dissectie van het vaginale septum en vorming van een enkele cervix;
- het uitvoeren van plastische chirurgie (metroplastiek).
Een complicatie van een dergelijke operatie kan zijn dat er isthmisch-cervicale insufficiëntie ontstaat.
Het voorkomen
Er is geen specifieke preventie tegen de ontwikkeling van een dubbele baarmoeder. U kunt het risico op de afwijking beperken door u zorgvuldig voor te bereiden op de zwangerschap en alle adviezen van de arts gedurende de gehele zwangerschap op te volgen.
Deskundigen spreken over de volgende preventieve maatregelen:
- regelmatig (twee keer per jaar) naar een gynaecoloog gaan;
- tijdig plannen en voorbereiden op een zwangerschap (volledig laten onderzoeken, bestaande chronische ziekten en infecties laten behandelen);
- het voorkomen van ongewenste zwangerschappen, het uitsluiten van abortussen;
- tijdig (vóór de 13e week van de zwangerschap) aanmelden bij een gynaecoloog voor een zwangerschap;
- Bezoek tijdens de zwangerschap regelmatig uw arts (bij voorkeur eens per 7-14 dagen, vaker indien geïndiceerd) en volg zijn/haar aanbevelingen op;
- Geef slechte gewoontes op, eet normaal en voedzaam, neem geen zelfmedicatie en vermijd vergiftiging.
Het is ideaal als een stel tijdens de zwangerschapsplanning een arts raadpleegt. In een dergelijke situatie kan de arts de nodige onderzoeken uitvoeren en een individueel plan met preventieve maatregelen opstellen om optimale omstandigheden te creëren voor de rijping van de eicel, de innesteling ervan en de ontwikkeling van het embryo.
Prognose
Vrouwen met verschillende soorten dubbele baarmoeders hebben vaak gelijktijdige gynaecologische en extragenitale aandoeningen, wat de prognose van de afwijking compliceert. Specialisten spreken van een relatief hoge incidentie van onvruchtbaarheid en miskramen.
De meest prognostisch ongunstige pathologie is een bicornuate uterus met vergroeiing van de hoorns in het middelste en onderste derde deel, evenals de aanwezigheid van een intra-uterien septum. Bij deze afwijkingen is de kans op onvruchtbaarheid, een miskraam en een premature placenta-abruptie het grootst. Bij een rudimentaire tweede uterus ontwikkelt zich vaak een buitenbaarmoederlijke zwangerschap, wordt foetale groeivertraging of een abnormale foetuspositie vastgesteld. De geboorte van premature en lichtgeboren baby's vereist spoedreanimatie en een lange herstelperiode.
Bij een intra-uterien septum, bicornuaat of zadelvormig orgaan is het risico op het ontwikkelen van isthmisch-cervicale insufficiëntie bij zwangere vrouwen verhoogd.
Om de prognose te verbeteren, wordt aanbevolen om afwijkingen vroegtijdig op te sporen en patiënten te monitoren tijdens de conceptieplanning en gedurende de zwangerschap. Om mogelijke gecombineerde afwijkingen in de ontwikkeling van het urogenitale stelsel op te sporen, moeten alle vrouwen met een dubbele baarmoeder een echo van de nieren ondergaan. Tijdens de zwangerschap wordt aanbevolen om de aanstaande moeder in kritieke perioden in het ziekenhuis op te nemen: van 8 tot 12 weken, van 16 tot 18 weken, van 26 tot 28 weken.
Na de bevalling is het niet nodig om een curettage van het tweede niet-zwangere orgaan uit te voeren. Op de vierde dag wordt een echo gemaakt; als er een hematometra wordt gedetecteerd, wordt een vacuümaspiratieprocedure uitgevoerd. [ 8 ]
Voor veel patiënten vormt een dubbele baarmoeder echter geen belemmering voor een volwaardig seksleven of voor het zwanger worden en baren van een baby. Zorgvuldige gynaecologische controle tijdens de zwangerschap zou echter nog steeds verplicht moeten zijn.

